Assistierte Befruchtung
Auch wenn Spermien und Eizelle außerhalb des Körpers zusammengeführt werden, ist und bleibt jede Befruchtung ein natürlicher Vorgang. Wir ermöglichen nur, dass eine natürliche Befruchtung erleichtert wird. Der häufig verwendete Begriff der„künstlichen Befruchtung“ ist irreführend und entspricht eigentlich nicht den Tatsachen. Daher favorisieren wir die Bezeichnung „Assistierte Befruchtung“.
Wir unterdrücken den Eisprung bis die Eizellen reif sind
Wichtig zu wissen
Eine IVF-Behandlung unterscheidet sich von der ICSI-Therapie im Wesentlichen nur in der Zusammenführung der gewonnenen Eizellen mit den Spermien, weswegen wir die verschiedenen Behandlungsschritte hier gemeinsam darstellen.
Stimulation der Eizellbildung
Die Stimulation der Eierstöcke zielt darauf ab, gleich mehrere Eizellen zur Reifung zu bringen. Dies ist notwendig, da man bei der Eizellgewinnung nicht aus jedem Follikel eine Eizelle gewinnen kann, weil sich nicht jede Eizelle befruchten lässt und sich nicht jeder Embryo in der Gebärmutter einnistet.
Zunächst melden Sie sich telefonisch beim Beginn Ihrer Regelblutung zur Blutentnahme am 1.- 3. Zyklustag an. Sind die Blutergebnisse unauffällig, wird mit der Stimulationsbehandlung ab dem dritten Tag mit der Gabe von FSH oder HMG zur Förderung der Eizellreifung begonnen.
Damit Sie genau wissen was Sie tun müssen, bekommen Sie von uns einen genauen Plan mit, aus dem hervorgeht, was Sie wann spritzen müssen und wann die erste Ultraschalluntersuchung ansteht.
Zusätzlich zur Stimulation setzt man GnRH-Analoga ein, um im stimulierten Zyklus für IVF- oder ICSI-Therapien den Eisprung (also die Ausschüttung von LH für den LH-Gipfel) so lange zu unterdrücken, bis Sie kurz vor der Eizellgewinnung den Eisprung auslösen müssen.
Überwachung der hormonellen Stimulation
Die hormonelle Stimulation muss durch Ultraschalluntersuchungen und eventuell Hormonwertbestimmungen im Blut überwacht werden. Sie müssen damit rechnen, dass zwei bis drei Ultraschallkontrollen notwendig werden. Die regelmäßige Kontrolle dient dazu, Anzahl und Größe der Eibläschen sowie die Dicke der Gebärmutterschleimhaut zu beobachten. Nur so kann der günstigste Zeitpunkt zur Auslösung des Eisprungs und der Eizellentnahme festgelegt werden. Außerdem kann durch die Überwachung das Risiko für eine massive Überstimulation (siehe weiter unten: Risiken) reduziert werden.
Wir erklären Ihnen natürlich ausführlich, wie Sie die Injektionen handhaben müssen. Diese sind leicht erlernbar und können von Ihnen selbst oder von Ihrem Partner zu Hause durchgeführt werden. Insgesamt ist mit wenig lokalen Unverträglichkeiten an der Einstichstelle zu rechnen. Manchmal treten blaue Flecken oder eine Rötung mit Juckreiz auf. Beides beeinträchtigt die Stimulationsbehandlung in keinster Weise.
Eizellentnahme
Die Eizellentnahme findet, wie alle anderen Maßnahmen, bei uns in der Praxis statt. Sind die Eizellen in den Eibläschen fertig ausgereift, werden die FSH/LH und GnRH-Analoga- Injektionen abgesetzt. Durch das Hormon hCG werden nun die Eizellen auf den Eisprung vorbereitet. Das hCG ist in seiner Struktur dem LH so ähnlich, dass es dessen Funktion übernehmen kann. Unter dem Einfluss von hCG findet die letzte Phase der Reifung statt und wir können ca. 36 Stunden später die Eizellen gewinnen. Dafür gehen wir mit dem normalen Ultraschallkopf auf den eine Hohlnadel gesteckt ist in die Scheide ein. So können wir unter stetiger Ultraschallkontrolle mit Hilfe dieser langen Nadel die Eizellen kurz vor dem Eisprung aus den Eibläschen entnehmen (Follikelpunktion) – der Eingriff dauert etwa 10 Minuten.
Die Entnahme vor dem Eisprung ist notwendig, weil die Eizellen nach dem Eisprung unerreichbar im Eileiter verschwinden würden. Für die Follikelpunktion bekommen Sie eine kurze Vollnarkose, wofür unsere Narkoseärzte zu uns in die Praxis kommen.
Nach der Punktion können leichte Schmerzen und geringe Blutungen auftreten. Es ist völlig unbedenklich, nach der Punktion Schmerzmittel einzunehmen.
Spermiengewinnung und testikuläre Spermienextraktion (TESE)
Für die Befruchtung der Eizellen wird am Tag der Punktion frischer Samen von Ihrem Partner benötigt. Die Spermien werden durch Selbstbefriedigung (Masturbation) entweder zu Hause (dafür bekommen Sie von uns ein geeignetes Gefäß) oder bei uns gewonnen. Der letzte Samenerguss sollte dabei im Allgemeinen zwischen 2 bis 7 Tage zurückliegen. Die Masturbation ist manchmal nicht ohne weiteres und auf „Befehl“ möglich. Es ist daher wichtig, frühzeitig auf das „Problem“ der Samengewinnung einzugehen, so dass wir in unserem Zentrum rechtzeitig eine Lösung dafür finden.
Gegebenenfalls kann auch auf gefrierkonservierte Spermien zurückgegriffen werden. Die Samenflüssigkeit wird im Labor so aufbereitet, dass die Befruchtungsfähigkeit der enthaltenen Spermien optimal ist.
Bei manchen Männern finden sich im Ejakulat überhaupt keine oder nur unbewegliche Spermien. Trotzdem ist es bei einer Vielzahl der Männer möglich, Spermien direkt operativ aus dem Hoden (TESE = Testikuläre Spermienextraktion) zu gewinnen. Dabei werden durch einen kleinen operativen Eingriff Gewebeproben entnommen, die zumeist Spermien enthalten.
Da zumeist nicht definitiv klar ist, ob sich Spermien im Hoden nachweisen lassen und um nicht gegebenenfalls wiederholt diese Operation durchführen zu müssen, erfolgt dieser operative Eingriff vor dem Beginn der Stimulationsbehandlung der Frau. Die gewonnenen Gewebeblöckchen werden deshalb für die spätere ICSI-Verwendung direkt eingefroren (Kryokonservierung). Diese operative Gewinnung von Spermien wird nicht durch uns durchgeführt.
Für die Operation erfolgt eine Überweisung an unseren urologischen Kooperationspartner Dr. med. Christian Tschuschke bzw. an das Centrum für Reproduktionmedizin und Andrologie der Universität Münster.
Befruchtung der Eizellen
Bei der IVF-Behandlung werden Ei- und Samenzelle im Wesentlichen ohne weitere Zwischenschritte in einer Nährflüssigkeit in einem Glasschälchen vereint und im Brutschrank für 24 Stunden kultiviert. Da eine geringe Anzahl an beweglichen Spermien die Befruchtung im Glasschälchen in Frage stellt, kommt diese Methode der Befruchtung im Wesentlichen nur für Paare in Frage, bei denen der Partner gute Spermienwerte aufweist.
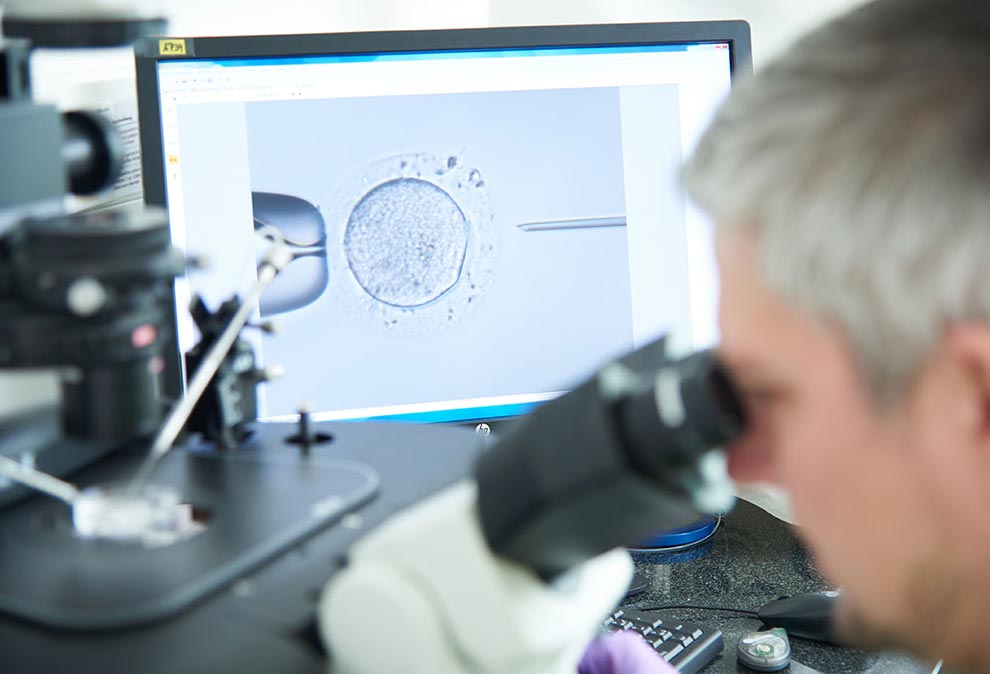
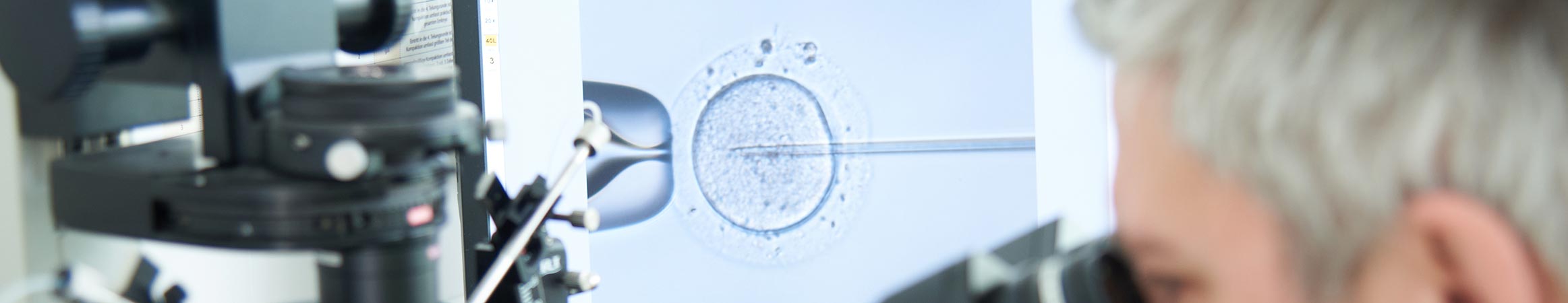
Ist die Beweglichkeit und die Menge der Spermien erheblich eingeschränkt oder bei Verwendung von Spermien aus dem Hoden (TESE), erfolgt eine ICSI-Behandlung. Nach Freipräperation der Eizellen wird unter einem speziellen Mikroskop je eine Eizelle mit einer Haltepipette fixiert und ein einzelnes Spermium in eine sehr feine hohle Glasnadel aufgesogen und direkt in die Eizelle gespritzt. Diese Mikroinjektion ahmt somit den natürlichen Vorgang des Eindringens einer Samenzelle in die Eizelle nach. Das Verschmelzen der Zellkerne von Samen und Eizelle wird hierdurch nicht beeinflusst: auch hier findet ein natürlicher Befruchtungsvorgang statt.
Unsere Biologen und medizinisch technischen Assistentinnen kontrollieren dann einen Tag später, ob eine Befruchtung stattgefunden hat und informieren Sie darüber. Die befruchteten Eizellen haben das sogenannte Vorkernstadium erreicht, bei dem man zwei Vorkerne – einen von der Eizelle und einen vom Spermium – in der Zelle sehen kann. Hat eine Befruchtung stattgefunden, werden anschließend maximal drei befruchtete Eizellen im Brutschrank kultiviert, damit sie zu einem Embryo heranreifen.
Übrig gebliebene, befruchtete Eizellen – das sind die Vorkernstadien, bei denen eine Verschmelzung der Erbanlagen ja noch nicht stattgefunden hat – können für spätere Zyklen eingefroren werden (Kryokonservierung). Zwei bis fünf Tage nach der Punktion wird/werden der Embryo/die Embryonen, wie bei dem IVF-Verfahren, in die Gebärmutter eingesetzt.
Embryotransfer
Zwei bis fünf Tage nach der Eizellgewinnung werden Embryonen in die Gebärmutterhöhle übertragen. Dafür führen wir einen dünnen, biegsamen Kunststoffschlauch über die Scheide in die Gebärmutterhöhle ein und platzieren die Embryonen genau dahin, wo die Gebärmutterschleimhaut schön aufgebaut ist. Die Übertragung ist nicht schmerzhaft und wird ohne Narkose durchgeführt. Wir freuen uns immer, wenn ihr Partner auch mit zum Transfer kommen kann. Dann können Sie gemeinsam erleben, wie Ihre Embryonen in die Gebärmutter gesetzt werden.
Sie entscheiden, wie viele Embryonen wir in Ihre Gebärmutter setzen sollen. Generell wird empfohlen bis zu einem Alter der Frau von 35 Jahren nur einen Embryo in die Gebärmutter zu setzten. Ab 35 Jahre kann überlegt werden, zwei Embryonen zu transferieren. Um das Zwillingsrisiko und die daraus entstehenden Komplikationen für die Schwangere und die Kinder zu minimieren, beraten wir aber primär zum sogenannten elektiven Single Embryo Transfer (SET), d.h. nur ein Embryo mit der besten Chance für die Weiterentwicklung wird übertragen.
Embryoschlüpfhilfe (Assisted Hatching)
Unter bestimmten Bedingungen (z.B. mehrfach erfolglose Embryonenübertragungen, bei älteren Frauen oder beim Transfer vorher gefrierkonservierter Embryonen) wird versucht, die Chance für eine Schwangerschaft zu erhöhen, indem dem Embryo das Schlüpfen aus der Eihülle erleichtert wird. Dabei wird unmittelbar bevor der Embryo in die Gebärmutter eingesetzt wird, die Hülle des Embryos an einer Stelle mit einem Laser ausgedünnt.
Gelbkörperphase
Nach dem Eisprung wandelt sich die Eibläschen zu Gelbkörpern um und produzieren in der zweiten Zyklushälfte Progesteron. Das Progesteron bewirkt eine Umwandlung der hochaufgebauten Gebärmutterschleimhaut, so dass sich die Embryonen gut einnisten können.
Da nach einer Stimulationsbehandlung mit nachfolgenden Eizellgewinnung bekanntermaßen ein Mangel an Progesteron entsteht, muss die Gelbkörperphase immer unterstützt werden. Es gibt verschiedene Anwendungsformen mit Progesteron. Damit kann die Gelbkörperphase des Zyklus ausreichend stabilisiert werden.
Schwangerschaftstest und Frühschwangerschaft
Zwei Wochen nach der Embryonenübertragung wird der erste Schwangerschaftstest durchgeführt. Wir geben Ihnen am Transfertag schon das Datum mit, an dem Sie zur Blutentnahme bei uns vorbeikommen können. Ein Test aus dem Blut ist deutlich zuverlässiger als ein Urintest.
Zu diesem Zeitpunkt ist aber der weitere Verlauf der Schwangerschaft noch nicht zu beurteilen. Es ist zu empfehlen, dass Sie sich und Ihren Körper jetzt etwas schonen. Trotz der nervlichen Anspannung sollten Sie versuchen, Ruhe und Ausgleich zu finden. Allerdings sollten Sie Ihren täglichen (Berufs-) Ablauf im Wesentlichen so beibehalten.
Um sicher zu sein, wie die Schwangerschaft verläuft, werden von uns bzw. Ihrem behandelnden Gynäkologen mehrfach Kontrolluntersuchungen durchgeführt. Es ist sinnvoll, die Einnistung des Embryos auch über den Schwangerschaftstest hinaus durch die Gabe von Progesteron und Östradiol zu unterstützen. Man spricht dann auch von einer Lutealphase-Stützung.
Diese Erfolgsraten bieten IVF/ICSI
Als Erfolgsrate einer IVF- oder ICSI-Behandlung wird weltweit die Schwangerschaftsrate nach Embryotransfer angesehen. Das heißt: Wie oft entsteht nach einem Embryotransfer eine Schwangerschaft? Im internationalen Vergleich aller IVF-Zentren liegt diese Rate pro Zyklus über alle Altersgruppen bei maximal 35% oder anders gesagt: Jeder dritte Embryotransfer kann zu einer Schwangerschaft führen.
Risiken und Nebenwirkungen
Jeder Eingriff in den menschlichen Körper ist mit Risiken verbunden – so auch die IVF- oder ICSI-Behandlung. Wir möchten im Folgenden auf einige spezifische Risiken und Nebenwirkungen der IVF- oder ICSI-Behandlung eingehen Ziel der Stimulation ist es, mehrere Eizellen zu gewinnen. Je mehr Follikel heranreifen, desto größer werden die Eierstöcke und desto mehr Östradiol wird gebildet. Mehrere Follikel und größere Eierstöcke sind also bei einer Frau mit einem guten Ansprechen der Eierstöcke ganz normal.